Fibroblaste
Un fibroblaste Écouter est une cellule présente dans le tissu conjonctif ; elle est parfois appelée cellule de soutien. Ce sont notamment des cellules résidentes du derme qui en assurent la cohérence et la souplesse.
Elle sécrète des protéoglycanes et des glycoprotéines.
Description
[modifier | modifier le code]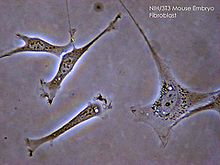
- Forme de la cellule : fusiforme ou étoilée, aplatie et allongée
- Taille : longue de 20 à 30 μm et large de 5 à 10 μm
- Noyau : ovale, il contient de la chromatine peu condensée (en motte périphérique) et un appareil de Golgi qui lui est périphérique
- Cytoplasme : il est riche en réticulum endoplasmique rugueux (RER), ribosomes libres et mitochondries. De plus, elle contient un réseau de micro-filaments d'actine et de vimentine qui constitue le cytosquelette (particulièrement développé dans les fibroblastes)
On observe à la surface des fibroblastes des récepteurs aux lipoprotéines de basse densité (LDL) et aux lipoprotéines de haute densité (HDL).
Rôle
[modifier | modifier le code]Le fibroblaste a plusieurs rôles dans l'organisme, dont :
- rôle protecteur contre la constitution d'athéromes, via la métabolisation du cholestérol ;
- renouvellement du collagène et des protéines des fibres grâce à leur fabrication et aussi leur destruction assurées par des métalloprotéases (collagénases et protéases) ;
- défense anti-infectieuse et antivirale par la sécrétion de facteurs chimiotactiques (MCP, MIP) et d'interféron β.
Ce sont des cellules qui vont sécréter la matrice extracellulaire, c'est-à-dire les protéines qui forment les fibres du tissu conjonctif et vont sécréter les glycoprotéines de la substance fondamentale.
Les fibroblastes interviennent dans le métabolisme des lipoprotéines (LDL) et du cholestérol. Avant tout elles jouent un rôle d'enveloppe séparatrice de milieu, leurs propriétés sont intrinsèquement équivalentes à celle de la membrane cellulaire. Elles gèrent et régulent les échanges chimico-physiques entre l'intérieur et l'extérieur de l'application cellulaire.
« Dérivés » du fibroblaste
[modifier | modifier le code]- Le fibrocyte est un fibroblaste avec une activité moindre (ce qui se traduit par un noyau plus dense, sans nucléole, et des organites moins développés).
Il peut parfois retrouver une activité fibroblastique lors des phénomènes de cicatrisation en ayant toutefois une activité de division moindre. - Le myofibroblaste est identique à un fibroblaste avec cependant des micro-filaments d'actine associés à des micro-filaments de myosine; les filaments intermédiaires de vimentine sont eux associés à des filaments intermédiaires de desmine. Il intervient dans la rétractation du tissu cicatriciel. On les retrouve également au niveau de la gaine des tubes séminipares.
Origine des fibroblastes
[modifier | modifier le code]- Chez l'embryon, ils dérivent des cellules souches mésenchymateuses.
- Chez l'enfant et l'adulte, leur origine est locale. Ils peuvent dériver de cellules souches mésenchymateuses (considérées comme des pseudo-fibroblastes) disposées le long des capillaires.
Ils proviennent de la division des cellules souches mésenchymateuses de morphologie fusiforme. Ces cellules vont avoir la capacité de se diviser (division hétérotypique) par mitose pour donner deux cellules différentes :- une cellule souche qui restera cellule souche avec la capacité de se diviser à nouveau ;
- une cellule qui rentrera dans un programme de différenciation. Ces cellules peuvent être des fibroblastes mais aussi des myofibroblastes, des adipoblastes, des chondroblastes, des cémentoblastes, des odontoblastes et des ostéoblastes.
Pathologies
[modifier | modifier le code]- Chez divers vertébrés, les fibroblastes de la peau semblent jouer un rôle dans le développement encore mal compris de la maladie de Lyme.
Des travaux récents (publication 2012[1]) sur microarray ont comparé l'inflammation des fibroblastes exposés à trois souches de Borrelia burgdorferi sensu stricto, isolées à partir de trois environnements et stades de la maladie de Lyme (prélevées dans la tique, dans un érythème migrant, correspondant à l'une des principales manifestations du stade initial chez l'homme) et en situation d'acrodermatite chronique atrophiante (correspondant à un stade plus avancé de la maladie). Ces trois souches ont provoqué un profil inflammatoire semblable, avec une forte induction de chimiokines (CXCL1 et interleukine 8) et d'interleukine 6 principalement impliquée dans le chimiotactisme des cellules immunitaires[1]. Une augmentation corrélative du taux de certaines molécules (facteur de nécrose tumorale et NF-κB), de métalloprotéinases (MMP-1, -3 et -12) et de superoxyde dismutase SOD2) a été associées aux événements inflammatoires et cellulaires[1]. Les auteurs ont en outre démontré que des extraits de glandes salivaires de tiques ont un effet cytotoxique sur les fibroblastes et que l'OspC (qui joue un rôle essentiel dans la transmission des Borrelies à l'hôte vertébré), n'est pas responsable de la réponse (sécrétion de molécules inflammatoires) des fibroblastes[1]. La salive de tique pourrait dont dans un premier temps faciliter l'installation des borrélies lors de la phase précoce de la maladie en créant dans la peau une fosse d'alimentation. Plus tard, les Borrelia peuvent se disperser dans la peau et diffuser vers des organes éloignés[1].
- Dans les maladies inflammatoires à médiation immunitaire (IMID), des sous-ensembles lymphocytaires dont les fonctions effectrices immunitaires ne se chevauchent pas ont été identifiées, ce qui a permis d'améliorer les thérapies[2],[3]. Mais outre les lymphocytes, des sous-classes de fibroblastes, bien qu'anatomiquement discrètes, jouant des fonctions spécifiques et ne se chevauchant pas, pourraient aussi être en cause dans les IMID. Ces sous-classes ont également des fonctions non-chevauchantes et on sait qu'elles sont aussi responsables processus induits par des tissus tels observés dans les IMID (ex. : inflammation et lésions)[4],[5],[6]. Dans le cas de l'arthrite, des fibroblastes interviennent dans la médiation de l’inflammation ou des lésions tissulaires.
- Chez une souris modèle développant une arthrose persistante, supprimer la protéine alfa d'activation des fibroblastes (FAPα)+ supprime à la fois l'inflammation et les érosions osseuses (FAPα désigne la protéine Fibroblast Activation Protein, codée par le gène numéroté 3.4.21 dans la nomenclature EC).
A proximité du liquide synovial, deux sous-ensembles de fibroblastes ont été trouvés dans la population FAPα+ :
- Fibroblastes FAPα+ THY1+, qui sont des fibroblastes effecteurs immunitaires situés dans la sous-muqueuse synoviale ; Si les fibroblasts FAPα+ THY1+ sont transférés et acceptés dans l'articulation, ils y induisent une arthrite inflammatoire plus grave et persistante, mais avec peu d'effets sur les os et le cartilage ;
- Fibroblastes FAPα+ THY1−, qui sont des fibroblastes destructeurs, uniquement présents dans la couche muqueuse synoviale. Si ces fibroblast es FAPα+THY1− sont transférés et acceptés dans l'articulation, ils y médient sélectivement les lésions des os et du cartilage, mais avec peu d'effet sur l'inflammation.
- Cette découverte récente (publication 2019) pourrait avoir des implications thérapeutiques importantes (thérapies cellulaires cherchant à contrôler l’inflammation et/ou les lésions tissulaires)[7].
Voir aussi
[modifier | modifier le code]Articles connexes
[modifier | modifier le code]- Tissu conjonctif
- Dermatologie
- Maladies de la peau
- Maladie de Lyme
- Facteur de croissance des fibroblastes
Liens externes
[modifier | modifier le code]- (fr)
Bibliographie
[modifier | modifier le code]Références
[modifier | modifier le code]- Schramm F, Kern A, Barthel C, Nadaud S, Meyer N, Jaulhac B, Boulanger N., Microarray Analyses of Inflammation Response of Human Dermal Fibroblasts to Different Strains of Borrelia burgdorferi Sensu Stricto ; PLoS One. 2012;7(6):e40046. Epub 2012 Jun 29 (résumé)
- Baker, K. F. & Isaacs, J. D (2018) Novel therapies for immune-mediated inflammatory diseases: What can we learn from their use in rheumatoid arthritis, spondyloarthritis, systemic lupus erythematosus, psoriasis, Crohn’s disease and ulcerative colitis? Ann. Rheum. Dis. 77, 175–187
- Smolen, J. S. & Aletaha, D (2015) Rheumatoid arthritis therapy reappraisal: strategies, opportunities and challenges. Nat. Rev. Rheumatol. 11, 276–289.
- Croft, A. P. et al. (2016) Rheumatoid synovial fibroblasts differentiate into distinct subsets in the presence of cytokines and cartilage. Arthritis Res. Ther. 18, 270
- Mizoguchi, F. et al. Functionally distinct disease-associated fibroblast subsets in rheumatoid arthritis. Nat. Commun. 9, 789 (2018).
- Stephenson, W. et al. (2018) Single-cell RNA-seq of rheumatoid arthritis synovial tissue using low-cost microfluidic instrumentation. Nat. Commun. 9, 791.
- Adam P. Croft, & al. (2019) Distinct fibroblast subsets drive inflammation and damage in arthritis | Nature, Letter | Publié 29 Mai 2019
